胃腸内科(消化器内科)外来Gastroenterology outpatient department
胃腸内科(消化器内科)が対象とする疾患は多岐に渡り、代表的なものとしてはこれらのものが挙げられますが、このほかにも多くの疾患があります。
当クリニックでは適切に検査を行うことで疾患の早期発見および鑑別を行い、丁寧な治療を施行し、さらに必要な際には適切な医療機関への紹介を行って参ります。
食道裂孔ヘルニア・逆流性食道炎
病態

わたしたちの体の胸部と腹部は、横隔膜によって分けられています。通常は食道が食道裂孔で横隔膜を貫き、横隔膜の下で食道から胃に移行しています。
しかしこの食道裂孔が緩んで胃の一部が胸部へ逸脱してしまう場合があり、この状態を食道裂孔ヘルニアといいます。
食道裂孔ヘルニアの状態になると、胃酸を含んだ胃の内容物が食道側へ逆流しやすくなり、さらに胃への内容物の流れが滞ることも関連して(クリアランスの低下)、食道下部を中心に酸による炎症を生じることになります。これが逆流性食道炎です。
比較的高齢女性に多いですが、男性や若年者でもよく見られます。
食道裂孔ヘルニアの逸脱具合や逆流性食道炎の炎症の程度は、内視鏡検査で診断することができます。胸焼け、詰まり感、心窩部痛(みぞおちの痛み)、呑酸(酸っぱいものが上がってくる感じ)、喉の違和感などが典型的な症状です。慢性的な咳を伴うこともあり、気管支喘息とは互いに増悪要因にもなるといわれています。
治療
炎症が軽微で自覚症状がないようであれば、とくに治療の必要はありません。
自覚症状のある場合や、自覚症状がなくても炎症が強めの場合などでは、P-CABやプロトンポンプ阻害剤といった制酸剤(胃酸を和らげるお薬)を用います。消化管蠕動運動改善薬(消化管の動きを良くするお薬)や漢方薬が有効な場合もあります。
就寝前の2時間は食事を控える、脂ものを控える、過度のカフェイン・香辛料・炭酸飲料の摂取の制限、喫煙・飲酒を控える、規則正しい生活サイクル、腹部を締めつけるような衣服を着用しない、減量、便秘の解消などの生活習慣の改善も効果的です。
ヘルニアの程度が強いなどで薬物療法での改善に乏しい場合には、外科的手術を要することもありますが、近年は内視鏡を用いて行われる逆流防止粘膜切除術(ARMS)などの新しい治療も登場してきております。
またやや病態は異なりますが、機能性胸焼け(食道の知覚過敏状態)が強く疑われる場合には、一部の抗うつ薬が有効なこともあります。その診断に際しては内視鏡検査のみではなく、食道内圧検査や食道インピーダンス検査などの食道機能検査などの精査を要することもあります。
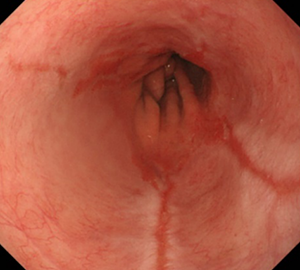
-
食道裂孔ヘルニアに伴った逆流性食道炎(LA分類グレードB)
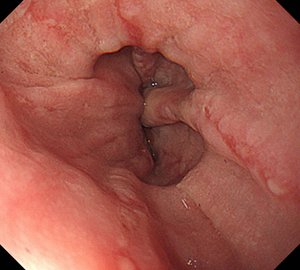
-
グレードBの逆流性食道炎が…
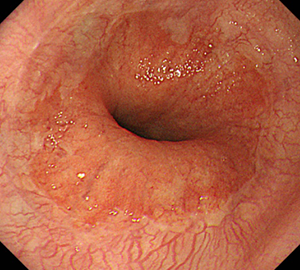
-
プロトンポンプ阻害剤の投与で治癒。
食道がん(扁平上皮がん)
病態
消化管粘膜のほとんどは腺上皮ですが、食道は口腔内などと同じ扁平上皮によっておおわれています。
この扁平上皮ががん化したものが、典型的な食道がんとされている扁平上皮がんです。
中高年以上の男性によく見られ、男性では女性の約3倍程度の発生頻度があるとされています。飲酒と喫煙が発生のリスクとなることが分かっています。
早期がんや表在がんにおいて症状が見られることはあまりないので、内視鏡検査によってたまたま見つかることが多いです。
進行がんになってくると、違和感や詰まり感、飲み込みにくさなどの症状が出てきます。
治療
早期がんを含めた表在がんにおいては、内視鏡治療の適応となることが多いです。小さめの病変であればEMR-Cを中心とした内視鏡的粘膜切除術(EMR)、大きめの病変であれば内視鏡的粘膜下層剥離術(ESD)によって切除します。
一定の進行のある病変に対しては手術療法が行われますが、その中でもそこまで進んでいない病変においては化学放射線療法(抗がん剤による治療と放射線による治療の併用)も手術療法とほぼ同等の成績を有するとされています。
遠隔転移を生じている場合などでは、全身化学療法(抗がん剤による治療)が行われます。
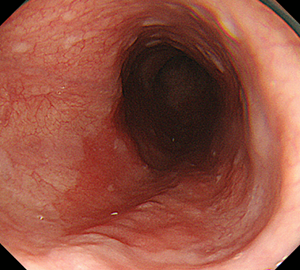
-
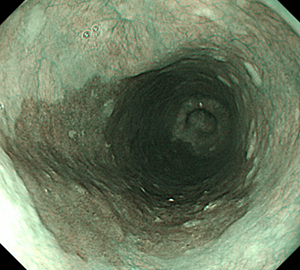
胸部中部食道に主座を持つ扁平上皮癌
-
NBI観察によって病変が明瞭化します。
バレット食道・バレット腺がん
病態
バレット食道とは、食道への胃酸の逆流にも関連したことによって、食道の粘膜上皮が慢性的に変性した状態です。変性の範囲によって、SSBEやLSBEなどといわれたりもします。
発がんの母地になることがあり、バレット食道ががん化したものがバレット腺がんです。早期発見のためには、バレット食道の程度によっての定期的な内視鏡観察が欠かせません。
典型的な食道がんとされている扁平上皮がんとは異なり、一般的な胃がんや大腸がんと同じ腺がんとなります。
治療
早期がんにおいては、内視鏡治療の適応となることも多いです。内視鏡的粘膜下層剥離術(ESD)を行う必要のあることが多いですが、微小な病変に対してはEMR-Cなどの内視鏡的粘膜切除術(EMR)も行われます。
一定の進行のある病変に対しては手術療法が行われ、遠隔転移を生じている場合などでは、全身化学療法(抗がん剤による治療)が行われます。
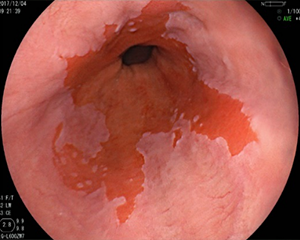
-
バレット食道
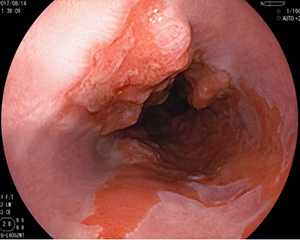
-
バレット腺がん
好酸球性食道炎
病態
比較的最近になって定義されるようになった疾患です。
胸焼け、心窩部痛(みぞおちの痛み)などの逆流性食道炎と似た症状が出ることがありますが、やや詰まり感が前景に立つことが多いのが特徴です。
典型的な内視鏡像としては、食道において縦方向に長い数条の溝(縦走溝)や輪っか状の溝(輪状溝)、白斑などが特徴とされていますが、軽症例では内視鏡的には異常を認めないことも多いです。
この疾患を特徴付けているのは、組織への好酸球の集簇です。
一見正常に見える食道でも症状などから本疾患が疑われる場合には、内視鏡検査時に積極的に生検(内視鏡的に食道粘膜を小さく採取して顕微鏡で観察して診断する)を行うことが肝要といえます。
元々は欧米で多かった疾患ですが、最近になって日本でも少なくないことが分かってきています。
治療
プロトンポンプ阻害剤などの制酸剤が有効であることが多いです(ただし著効するものにおいては別の病態であるとする流れもあり、いまだ概念の定まっていない疾患であることを物語っています)。
制酸剤で改善が乏しい場合、気管支喘息の治療などで用いられるステロイド吸入剤を、吸入して気管支に取り込むのではなく飲み込んで直接食道粘膜に吸着させるという治療法が効果的です。
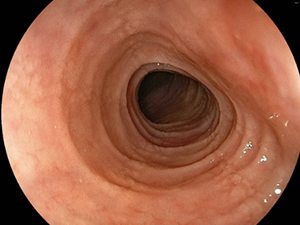
バレット食道縦走溝・輪状溝・白斑の見られる好酸球性食道炎
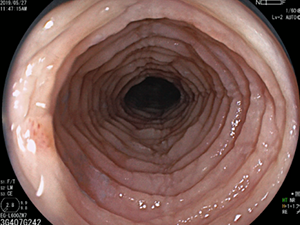
非常に所見の強い好酸球性食道炎が…
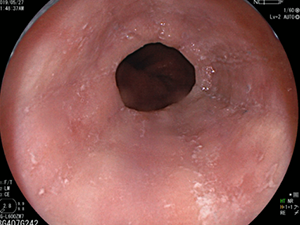
投薬治療によって大幅に改善。
食道静脈瘤・胃静脈瘤
病態
消化管からの血液の多くは、肝臓へと続く門脈に至ります。肝硬変や、門脈を含めた肝臓周囲の血管に病変が生じた場合などでは、門脈血流の減少を生じ、消化管から肝臓への血液の流れが滞ります。その際に最も影響を受けやすいのが食道で、食道の粘膜の下にある静脈内の圧力が上昇して血管が拡張し、それが進行したものは静脈瘤と呼ばれます。同様の変化は胃でも生じ、この場合は胃静脈瘤となります。
静脈瘤そのものによる症状は通常ありませんが、静脈瘤が破裂すると吐血・下血を生じて治療が必要となることはもちろん、時に静脈瘤破裂では致命的な転帰となることもあります。
治療
静脈瘤に対しての治療のほか、原因となる疾患の治療も必要となります。
原因となる病気の多くは肝硬変で、その原因にも応じての治療を行う必要があります。
食道静脈瘤破裂に対しては、多くの場合で第一に内視鏡的止血が試みられます。出血時にまず内視鏡的静脈瘤結紮術(EVL)を行い、その後は再発を防ぐための食道静脈瘤硬化療法(EIS)やアルゴンプラズマ凝固術(APC)を追加していくのが一般的です。
胃静脈瘤では、レントゲン下に血管から入れたカテーテルを介して血流を途絶させるインターベンション治療(IVR)が行われることが多いです。
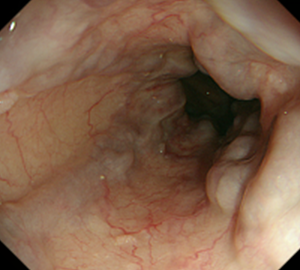
食道中部~下部の静脈瘤が…
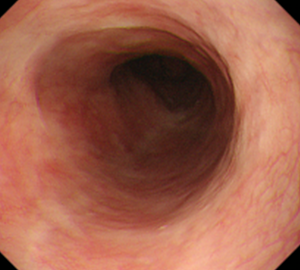
EVLとAPCによって治癒して瘢痕化しています。
食道孤立性静脈拡張
病態
一般には孤立性静脈瘤とも呼ばれますが、上述の食道静脈瘤とは病態が異なるため、正式には孤立性静脈拡張と名付けられています。
内視鏡的には、食道の上部~中部に局在する青白調の半球状小隆起として観察されます。
高血圧や糖尿病の合併が多いと報告されており、また高齢者に多く認められます。そのため加齢による粘膜下静脈の局所的な脆弱性が関連すると推測されていますが、詳しい成因は分かっていません。
治療
上述の食道静脈瘤とは異なり治療が必要となることは非常にまれですので、通常は経過観察のみで問題ありません。
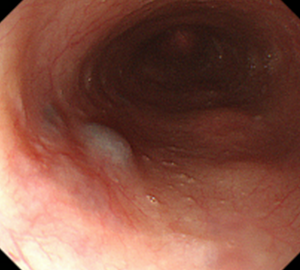
中部食道に局在する孤立性静脈拡張
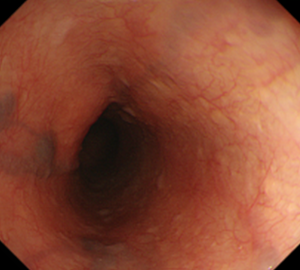
多発することが多いのも特徴です。
ピロリ菌関連疾患(胃がん・潰瘍など)
ピロリ菌は、正式にはヘリコバクター・ピロリ(Helicobacter pylori)という名前の細菌で、ヒトの胃に感染して生息する菌です。慢性胃炎や胃潰瘍の原因となり、胃がんの発生とも強く関連しています。胃がん・潰瘍などのピロリ菌関連疾患については、こちら【ピロリ菌外来】をご参照ください。
胃ポリープ(胃底腺ポリープ・過形成性ポリープ・腺腫など)
病態
胃の粘膜の細胞が増殖して隆起しているものを総称して、胃ポリープと呼びます。そのため胃ポリープには、腫瘍性のものと腫瘍ではないもの(非腫瘍性)とが含まれます。
非腫瘍性ポリープは主に2種類あり、胃底腺ポリープと過形成性ポリープに分けられます(ほかにも炎症性・症候性・家族性などもありますが頻度は多くはありません)。
胃底腺ポリープは、主に胃液を分泌する胃底腺が増殖したものです。ピロリ菌に感染していない胃に見られることの多い、元気の証拠のようなポリープです。がん化は非常にまれであるとされており、たまたまポリープの部分にがんができてしまったという程度で、胃がんのリスクとはされません。
過形成性ポリープ(腺窩上皮過形成)は、胃の粘膜表面の被蓋上皮が間質の血流増加を伴って増殖したものです。ピロリ菌に感染している萎縮性胃炎を背景に発生することが多いのが特徴です。感染の指標にも成り得るといえます。またこれには血管・間質の増生を伴わない単純な腺窩上皮の増殖によるポリープもありますが、このようなものはピロリ菌未感染胃や除菌後胃に見られることも多く、春間-川口病変として区別されています。
腫瘍性ポリープには、良性の胃腺腫、悪性の胃がんが含まれます。
胃腺腫は粘膜が腫瘍化しているものの、悪性化はしておらず良性のものを指します。長期間変化のないものもありますが、がん化することはまれではありません。少なくとも定期的な内視鏡的観察が必須であるといえます。
治療
胃底腺ポリープは一般には治療の対象とはなりません。
過形成性ポリープはピロリ菌の除菌によって消褪することも多く、まずはピロリ菌の除菌治療が行われます。ただし頻度は低いですが大きめのものはがん化することがあり、またそうでなくともとくに抗血栓薬(血液がサラサラになって固まりにくくなるお薬)を服用されている方などでは出血源となったりすることもあり、その場合には内視鏡的に切除する対象となることがあります。
胃腺腫は小さなものであれば定期的な内視鏡的観察で経過を見ることもできますが、がん化することもまれではないため、ある程度の大きさのあるものや増大傾向のあるもの、また患者さまが若年である場合などでは、積極的に内視鏡で切除する対象となってきます。主に内視鏡的粘膜下層剥離術(ESD)が行われます。胃がんについては、こちら【ピロリ菌外来】をご参照ください。
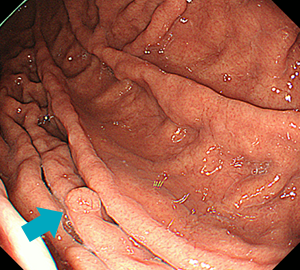
-
胃底腺ポリープ
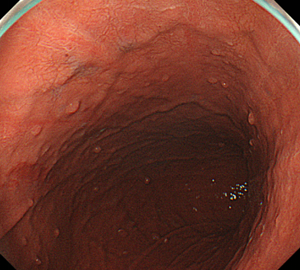
-
胃底腺ポリープはこのように多発することが多いです。
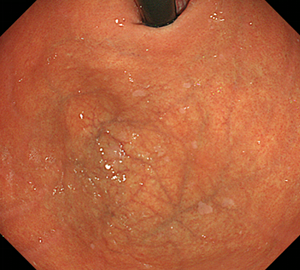
-
春間-川口病変はほとんどの場合で多発を認めます。
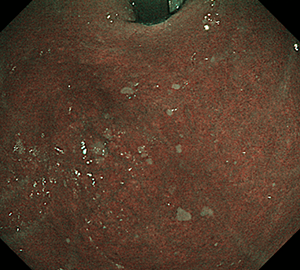
-
春間-川口病変では、NBI観察で顕在化して視認性が上がることが多いです。
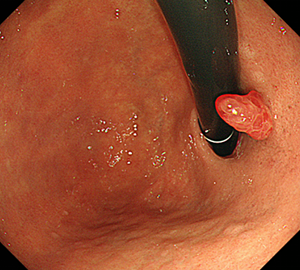
-
胃過形成性ポリープ
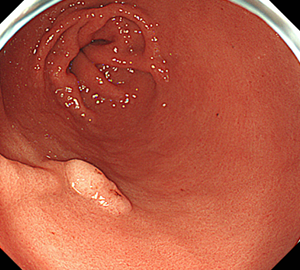
-
胃腺腫
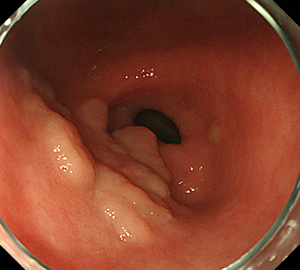
-
比較的大きな病変であっても、胃がんでなく腺腫であることもあります。
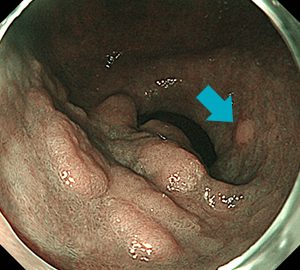
-
NBI観察で、上記病変の近傍の小さな別病変が明瞭化しています。
胃上皮下病変(SEL/粘膜下腫瘍 [SMT])
病態
胃上皮下病変とは、胃の上皮(粘膜浅層)の下の粘膜固有層(粘膜深層)や粘膜下層、固有筋層などに由来する腫瘤の総称です。以前は粘膜下層と固有筋層に局在する消化管間質腫瘍(GIST)、神経鞘腫、平滑筋腫、脂肪腫、迷入膵などを総称して粘膜下腫瘍(SMT)とすることが多かったのですが、近年はカルチノイド(後述)などの、より浅層の粘膜固有層などにも主座を置くことも多い病変も含めて、上皮下病変(SEL)とするのが一般的となりつつあります。
神経鞘腫、平滑筋腫、脂肪腫などでは悪性化の頻度は低く、通常は経過観察とされます。また迷入膵は異所性膵とも呼ばれ、胎生期に膵組織が胃壁内に取り込まれたものであり、こちらも治療を要することはほとんどありません。
ただしGISTにおいては胃がんなどと同様に生命予後を悪化させる可能性があり、SMTにおいては第一にGISTの可能性の多寡を判別することが肝要といえます。
SMTは通常表面の粘膜は正常でその下に腫瘤がある形となりますので、内視鏡検査のみでは多くは確定診断には至りません。ボーリング生検(内視鏡的に組織を小さく採取して顕微鏡で確認する検査のうち何回か掘ってやや深めの部位にある組織を採取するもの)を行って組織学的な診断に至ることもありますが、確定診断には至らないことも多いです。
比較的大きなものや明らかな増大傾向のあるもの、また表面の凹凸が目立つものや、潰瘍化を生じているものなどではGISTの可能性が高いと考える必要があり、その場合には造影剤を用いたCT検査や、超音波内視鏡検査および穿刺吸引検査(EUS-FNA)を行い、確定診断を行う必要があります。
治療
GISTでは通常外科的切除が行われます。胃がんの場合とは異なり、悪性度が低い場合は局所切除におさめることができる場合も多いです(胃がんの場合は部位などによって部分切除や全摘となることが多い)。遠隔転移などを生じている場合には、全身化学療法(抗がん剤による治療)が行われます。
GIST以外の場合では、治療を要することはあまりありません。まれに潰瘍化などで出血の原因になったり、悪性化が疑われたりする場合などでは、外科的に切除を要することもあります。
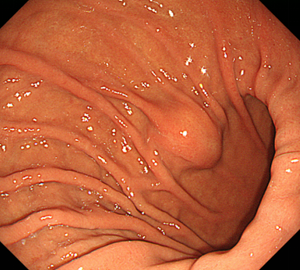
-
胃体下部大弯前壁寄りのφ15mm大のSMT
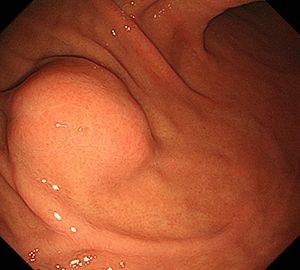
-
近づいて観察すると、粘膜表面は正常であることが明瞭となります。
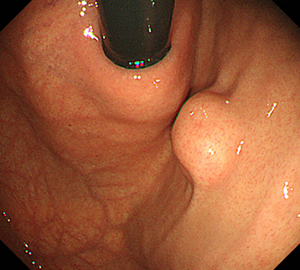
-
こちらは胃噴門部近傍のφ10mm大の病変です。
自己免疫性胃炎(A型胃炎)・神経内分泌腫瘍(カルチノイドなど)
病態
通常は慢性的な胃炎といえば、ヘリコバクター・ピロリ(Helicobacter pylori)菌感染による萎縮性胃炎のことを指します。
自己免疫性胃炎はこれとはまったく異なる病態です。ピロリ菌による萎縮性胃炎が細菌という外的要因に由来するのに対して、自己免疫性胃炎は自己抗体による壁細胞などの破壊による胃酸分泌の低下という内的要因に由来する、自己免疫性疾患の一種です。自己免疫性胃炎はA型胃炎、ピロリ菌感染による萎縮性胃炎はB型胃炎とも呼ばれます。
内視鏡的には、ピロリ菌による萎縮性胃炎が胃の出口付近である前庭部から胃の内側のカーブである体部小弯側へ進行するのに対して、自己免疫性胃炎では胃の上部~中央部付近の外側のカーブである穹窿部~体部大弯側の萎縮が顕著であるという特徴が見られます。
壁細胞には、胃酸の分泌だけでなく内因子の産生という役割もあります。内因子はビタミンB12を小腸で吸収するために必要であるため、自己免疫性胃炎ではビタミンB12減少による貧血を生じます。この貧血を悪性貧血と呼びますが、これは古くは原因不明の貧血であったためこのように呼ばれるようになったという経緯があるだけで、ビタミンB12の補充で治療することができます(がんを含む悪性疾患の「悪性」とは意味合いが異なります)。
自己免疫性胃炎では胃酸の分泌が極端に低下することからガストリンというホルモンの分泌が亢進し、カルチノイドなどの神経内分泌腫瘍(NET)発生のリスクとなります。NETは粘膜深層の粘膜固有層に由来するため、厳密には上記の粘膜下腫瘍(SMT)とは区別されますが、SMTの一つとされることもあります。
治療
現在のところ、自己免疫性胃炎そのものを治癒させることはできません。
ビタミンB12欠乏による貧血を改善するために、ビタミンB12製剤の投与が行われます。病態から注射による投与が一般的とされていますが、経口的にも多量に投与することによって血中ビタミンB12値および貧血の改善が得られることが報告されており、そちらもケースによっては有効です。
ただし本疾患においては、NETのほか胃がんの発生頻度も通常より高いとされており、これら腫瘍の早期発見のためにも、定期的な内視鏡検査が必要となります。
NETは小さく浅い、悪性度が低い病変においては内視鏡的な切除によって治癒させることが可能です。近年は内視鏡的粘膜下層剥離術(ESD)のほか、バンド結紮を併用したEMR(EMR-L)が行われることも増えてきています。ただ大きな病変や深めの病変、悪性度の高い病変などでは外科的な切除を要し、また遠隔転移などを生じている場合には全身化学療法(抗がん剤による治療)が必要となります。
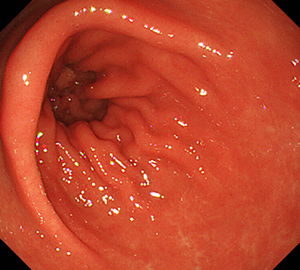
-
自己免疫性胃炎ではこのように前庭部ではほとんど萎縮がない一方で…
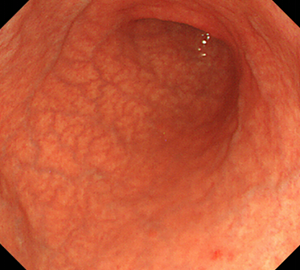
-
胃体部大弯の粘膜萎縮が顕著です。
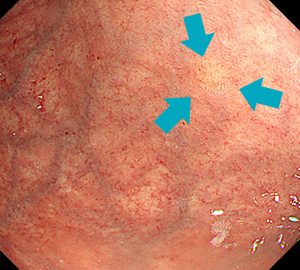
-
長期に追うとこのようなNETが発生することも多く、定期観察が必須です。
胃黄色腫
病態
胃黄色腫は、胃の粘膜上にある大きさ数mm程度の黄白色調扁平隆起として認められることが多いです。組織を採取して顕微鏡で見てみると、免疫細胞の一種であるマクロファージが脂質を貪食したものが集簇した像として観察されます。
となると、胃内に黄色腫が多い方では血中のコレステロール値が高いのかというと、そういったことはありません。
実は胃黄色腫を有している方では、ピロリ菌に感染している割合が高いことが知られています。
ピロリ菌に感染している方では、ピロリ菌による持続的な炎症が生じることで、慢性的な胃粘膜萎縮の進行が認められます。この炎症状態の持続によって局所的に組織の破壊が起き、それら脂質に富んだ残骸を貪食したマクロファージが集簇したものが黄色腫であるといえます。
治療
胃黄色腫に対しての治療は必要ありません。
ただし前述のように、黄色腫はピロリ菌に感染している方の胃に多いため、萎縮粘膜などと同様にピロリ菌に感染しているかどうかの指標の一つとなります。
胃粘膜萎縮や胃黄色腫があった場合にはピロリ菌に感染している可能性が高く、ピロリ菌検査を行い、その結果が陽性であれば除菌治療を行うことが望ましいといえます(【ピロリ菌外来】をご参照ください)。
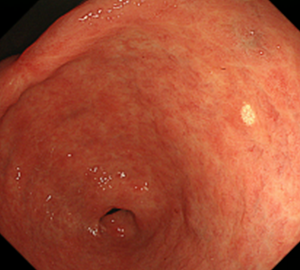
胃前庭部後壁の黄色腫
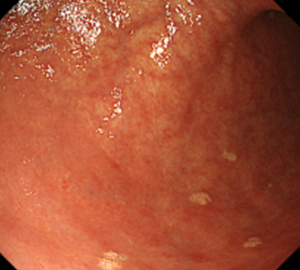
胃黄色腫はこのように多発して見られることも多いです。
機能性ディスペプシア(機能性胃腸症)
病態
機能性ディスペプシアは、機能性胃腸症とも呼ばれる比較的新しい疾患概念です。
心窩部痛(みぞおちの痛み)や胃のもたれ感などがあるにもかかわらず、胃内視鏡検査(胃カメラ/上部消化管内視鏡検査)や腹部エコー(超音波検査)を行っても器質的な異常が見つからないような場合には、この機能性ディスペプシア(FD)の可能性を考慮する必要があります。
FDの有病率は非常に高く、程度の差はありますが健康な方の(健康診断受診者の)10数%がFDにあたるとされています。
原因として最も大きいのが、胃・十二指腸の運動の障害です。胃に食事の内容物が入って来た際に能動的に胃が拡張する適応性弛緩と、食物を消化管の先の方へ排出する能力(排出能)が障害されることによって症状がでます。
そのほか、通常の胃拡張や十二指腸への胃酸や脂質の流入でも知覚が過敏に反応して痛みを感じてしまう場合や、不安・抑うつ症状などの心理的要因からくるもの、瀑状胃などの胃の形態から症状を生じやすくなるもの、感染性胃腸炎などの回復後、また家系でFDを生じやすいことなどもあります。
治療
その病態から、酸分泌抑制薬(胃酸の分泌を抑えるお薬)、消化管蠕動運動機能改善薬(消化管運動を正常に近づけるお薬)が有効です。また原因によっては、一部のFDでは抗うつ薬が有効なこともあります。
脂肪分が多い食事や不規則な食生活、飲酒・喫煙によって増悪することも多いので、その場合は生活習慣の改善によって症状が改善することもあります。
大腸ポリープ(過形成性ポリープ・腺腫など)
大腸の粘膜の細胞が増殖して隆起しているものを全体として、大腸ポリープと呼びます。そのため大腸ポリープには、腫瘍性のものと腫瘍ではないもの(非腫瘍性)とが含まれます。
非腫瘍性ポリープの多くは過形成性ポリープといわれるものですが、そのほかにも炎症性ポリープや過誤腫性ポリープなどがあります。
腫瘍性ポリープの多くは良性の腺腫ですが、悪性である大腸がんもこれに含まれます。
治療の対象となるのは腫瘍性ポリープで、非腫瘍性ポリープの多くは治療を要しません。しかしながら一部の非腫瘍性ポリープや出血原になるような病変では、大腸内視鏡(大腸カメラ)を用いての切除(大腸ポリープ切除)を要することもあり、またとくに小さな病変では、腫瘍性に見えるものの切除後に顕微鏡で観察すると非腫瘍性であったということもあります。
治療法などの詳細については、こちら【日帰り大腸ポリープ切除】をご参照ください。
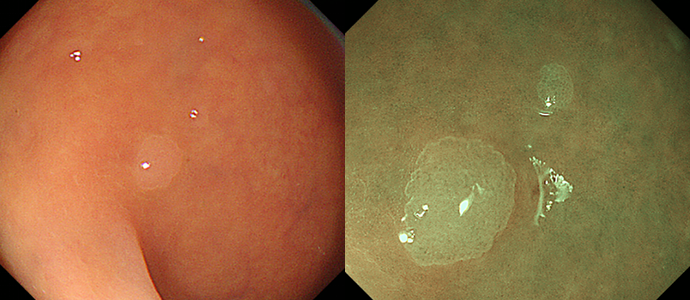
-
大腸過形成性ポリープ(右はNBI併用拡大観察像)
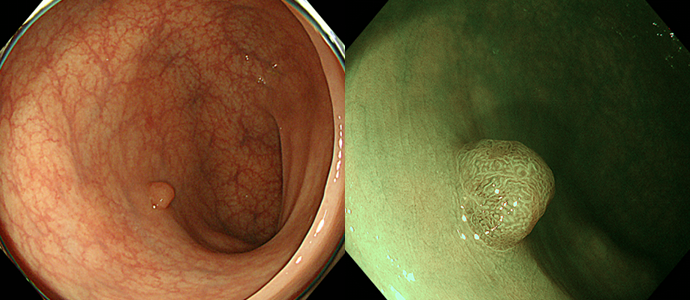
-
大腸腺腫(右はNBI併用拡大観察像)

-
進行大腸がん(右はNBI観察像)

-
この病変のNBI併用拡大観察では、無構造領域内の太く途絶した血管が観察されます。
潰瘍性大腸炎
病態
炎症性腸疾患といわれる疾患群の一疾病で、主に大腸粘膜にびらんや潰瘍を形成します。自己免疫反応の異常、腸内細菌の関与など推測はされていますが、はっきりとした原因は不明です。
とくに誘引なく下痢を生じ、悪化すると膿を含んだ血便が見られ、腹痛を伴うことも多いです。重症化すると、発熱、貧血、体重減少などを生じます。
特徴として、病変が直腸から口側へ連続的に広がるという性質があります。直腸のみに炎症があるものを直腸炎型、大腸全体に拡がったものを全大腸炎型といい、その中間のものを左側大腸炎型といいます。
有病率は0.2%程度ですが、年々患者数が増えてきています。20代での発症が最も多いですが、若年者~高齢者まで幅広く発症します。喫煙者よりも非喫煙者の方が発症率の低い珍しい病気の一つです。はっきりとした遺伝的要因があるとはされてはいませんが、発症者の多い家系などはあります。
経過から潰瘍性大腸炎が疑われた場合は、便の培養検査や大腸内視鏡検査(大腸カメラ)および生検(内視鏡的に組織を小さく採取して顕微鏡での診断を行うもの)、血液検査などで感染性腸炎などと鑑別をし、確定診断をつけることとなります。
治療
残念ながら完治する病気ではないため、症状の改善および消失(寛解)を目指すことになります。一度寛解してからも再燃する場合も多く、継続的な治療が必要となります。
多くの場合は内科的治療で改善が得られ、治療のベースとなるのは5-アミノサリチル酸薬(5-ASA製剤 [メサラジン製剤])です。炎症を改善するほか再燃予防として効果的なため、寛解導入だけでなく寛解維持にも大変有用なお薬です。経口的に投与するほか、経肛門的な製剤もあります。
悪化の際や寛解導入目的に副腎皮質ステロイド製剤、主としてプレドニゾロンが用いられます。こちらも5-ASA製剤同様に経口的にも経肛門的にも投与されますが、場合によっては経静脈的な投与も行われます。消炎作用は強いですが、再発を予防する効果はないので、寛解維持目的での投与は行いません。
そのほか、免疫抑制薬や抗TNFα受容体拮抗薬といった生物学的製剤の投与、血球成分除去療法なども行われますが、このような内科的治療で良くならない場合には、外科的な大腸全摘術を要することもあります。内科的治療で改善しない重症例や副作用で薬剤が投与できない場合のほか、止血困難な継続的な血便、大腸穿孔、炎症に起因する大腸がんなどでは手術療法を要します。
発症から数年以上経過すると、炎症に起因する大腸がんの発がんリスクが出てきますので、症状が改善しても定期的な大腸内視鏡検査(大腸カメラ)は欠かせません。
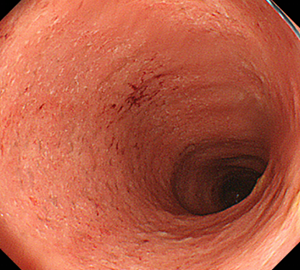
-
活動期(軽度)潰瘍性大腸炎の像
(血管透見消失・粘膜発赤・小白色点散在)
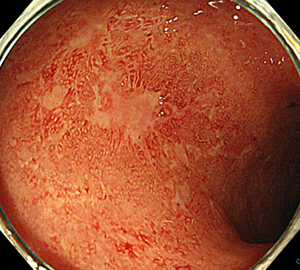
-
それよりも炎症の活動性が高く、潰瘍を認める像です。
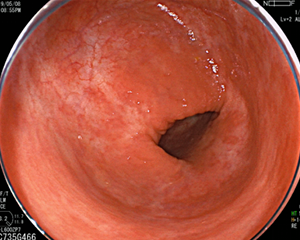
-
こちらは激しい炎症が治癒した後の瘢痕像です。
便秘症
病態

一口に便秘といっても色々なタイプがあります。
一つは便の大腸通過がゆっくりになってしまうタイプで、これは大腸通過遅延型(結腸通過時間遅延型)といわれています。便の大腸通過時間と硬さとの間には相関関係があり、このタイプでは腸管の筋層内にあって消化管運動のペースメーカー的な役割を担うカハール細胞の減少が関連しているとされています。悪化すると難治性となり、外科的手術が必要になることもあります。
最も頻度が高いのは大腸通過正常型(結腸通過時間正常型)で、いわゆる便秘の多くはこのタイプです。症状としては不快感や残便感が主体であるにもかかわらず、実際には便は直腸には滞ってないことも多いです。便を我慢する必要がある環境や、ストレスなどとの関連が報告されています。
最も重篤感がでやすいのが排出障害型(骨盤筋群協調運動異常型)です。通常の排便では直腸内圧が上がり便を押し出そうとする力が働く時に、同時に肛門圧が下がって(肛門が開いて)排便に至る訳ですが、このタイプでは直腸内圧と一緒に肛門圧が上がってしまうため排便に強い困難を伴い、外科的介入を要することも少なくありません。
以上が便秘の3型といわれる機能性便秘(いわゆる便秘症)とされているものですが、これら以外にもがんなどの腫瘍による便通障害(器質的便秘)、うつ病・パーキンソン病・糖尿病などに伴う排便障害(症候性便秘)、抗うつ薬・麻薬・抗ヒスタミン剤(アレルギーなどに用いられるお薬)・カルシウム拮抗薬(高血圧や不整脈などに用いられるお薬)・DPPⅣ阻害薬(糖尿病に用いられるお薬)などの薬剤の投与に伴う便秘(薬剤性便秘)などがあり、機能性便秘と診断するためには、これらをまず鑑別して除外する必要があります。
治療
機能性便秘の薬物療法は昔から代わり映えのしないものでしたが、2010年代に入ってから立て続けに新しいお薬が登場し、その進歩は近年著しいものとなっています。昔から使われていたもので代表的なものは、酸化マグネシウムです。昔からとはいっても、現代の便秘治療でも治療の核をなすもので非常に有用なお薬です。浸透圧性下剤といわれるものの一つで、便の水分を保ち軟らかくする作用があります。酸化マグネシウムは刺激性下剤などと異なりいわゆる「癖になりにくい」お薬とされていて、多用することによってやめた時に開始前よりも便秘が悪化するということがありません。ただし腎臓の機能が低下している方では使用できなかったり、またとくにビタミンD服用中の方などでは高マグネシウム血症を生じたりすることもあるので注意は必要です。ラクツロースやソルビトール、ポリエチレングリコールといった薬剤も、この浸透圧性下剤の一種です。
刺激性下剤は、いわゆるセンナを含む下剤です。短期間用いる分には即効性もあって有用なお薬ではありますが、連服によって薬剤耐性が生じるので使用量が増加し、また長期の服用で腸管神経叢が障害されることがあり、そのため薬剤中止後に開始前よりも便秘が悪化するといったこともあります。使いどころを考える必要のあるお薬といえましょう。
そのほかコロイド製剤などの膨張性下剤(これは下痢時には逆に便の硬さを保つという側面も持つお薬)、消化管の運動を整える運動賦活薬、漢方薬(センナを含んでいるものも多く要注意ですが防風通聖散などはセンナ含有量が少ないです)などが用いられてきました。
新しい便秘のお薬としては、まずはルビプロストンやリナクロチドといった上皮機能変容剤が挙げられます。上皮機能変容剤とはいっても、粘膜の機能を不可逆的に変化させる訳ではありません。これらのお薬は腸液の分泌量を増やすことによって便の水分量を保ち、軟らかくするという作用を持っています。酸化マグネシウムが効きにくかったり使えなかったりする方では、とくに有用性が高いと思われます。
エロビキシバットも新しい便秘薬の一つで、終末回腸(小腸の最後の部分)での胆汁酸の再吸収を阻害して大腸へ胆汁酸を送り込むことによって、大腸の消化管蠕動運動を促進し、さらに大腸からの水分分泌も促すことによって排便に至るというお薬です。服用後数時間という早期で効く数少ないお薬で、そのメリットとしては計画的排便に繋げることができるということがあります。
ポリエチレングリコールは前述の浸透圧性下剤の一つで、これまでも大腸内視鏡検査(大腸カメラ/下部消化管内視鏡検査)の前処置に用いられてきた薬剤ですが、2018年に本邦における慢性便秘症用の製剤の販売が開始となりました。欧米では我が国に先駆けて販売が開始され、各国のガイドラインでもとくに小児便秘症において投与が推奨されてきたなど、有効性とともに安全性も高い薬剤となっています。
通常のよくある便秘症(大腸通過正常型 [結腸通過時間正常型])では、食物繊維を多く摂り便量を増加させることも、症状の改善には効果的であるとされています。いくつかの報告が挙がっておりますが、水溶性繊維(こんにゃく・わかめ・こんぶ・果物・里芋・大麦など)が有効であるとされている一方で、不溶性食物繊維(穀物・野菜・豆・キノコなど)に関しては、有効であるという報告、有効とはいえないという報告のどちらもがあり、はっきりとしていないのが現状です。










































